Mesurer l’obésité : une épidémie ?
Le surpoids et l’obésité sont devenus un enjeu de société important. Une bataille de chiffres alors engagée pour mesurer tous les effets de ce phénomène.
Il faut d’abord rappeler que l’accroissement du poids des individus n’est pas forcément un problème d’un point de vue de la santé. Jusqu’à récemment, l’accroissement de la disponibilité de calories alimentaires s’est accompagné d’une amélioration de la santé moyenne des individus. C’est seulement à partir d’un certain seuil que des effets contreproductifs apparaissent : trop de calories finissent par nuire à la santé…. D’abord celle des individus concernés, puis celle de l’ensemble de la société si le phénomène se généralise.
Or cette généralisation du surpoids et de l’obésité est précisément avérée dans de nombreux pays. Pour s’en rendre compte, le plus parlant est de se référer aux statistiques, et en particulier à l’évolution de la part de la population adulte considérée comme obèse – c’est à dire ayant un Indice de Masse Corporelle (IMC, Cf. chapitre 2 du présent document) supérieur ou égal à 30.
Zoom sur la proportion de la population adulte obèse dans différents pays de l’OCDE et son évolution (Eco-santé OCDE, 2007)
Les indicateurs montrent sans ambiguïté une croissance importante de la part d’obèses dans la population, notamment au sein des pays riches.
Le constat est clair : quasiment tous les pays de l’OCDE ont vu la part de la population obèse s’accroître de manière très significative depuis les années 1980. Certains, comme les pays anglo-saxons, sont particulièrement touchés par ce phénomène : la part d’obèses dans la population adulte a ainsi doublé ou triplé au cours des 30 dernières années en Nouvelle-Zélande, en Australie ou encore en Grande-Bretagne, où cette proportion dépasse aujourd’hui largement les 20% (OCDE & IRDES, 2007). Aux USA, le phénomène est encore plus préoccupant puisque plus de 35% des adultes étaient obèses en 2013, et 70% étaient en surpoids. Parmi certaines catégories de population, comme par exemple les noirs américains ou encore les amérindiens, on frôle aujourd’hui les 50% d’individus obèses, et près de 80% de la population en surpoids (The State of Obesity, 2015 ; CDC, 2015).
Du fait de ces évolutions, le phénomène a parfois été qualifié d’épidémique… et ce même par l’Organisation Mondiale de la Santé. (OMS, 2014 ; 2015)
Mesurer les effets directs et indirects sur les individus… et sur la société
Des effets sur la mortalité…
Toujours selon l’OMS, 2,8 millions de personnes au moins meurent chaque année des conséquences de leur surpoids ou de leur obésité. La durée de vie d’une personne obèse est de deux à quatre ans inférieure à celle d’une personne de poids normal, et cet écart atteint huit à dix ans pour les personnes gravement obèses (IMC de 40-45), « ce qui correspond à la perte d’espérance de vie que subissent les fumeurs » (Prospective Studies Collaboration, 2009).
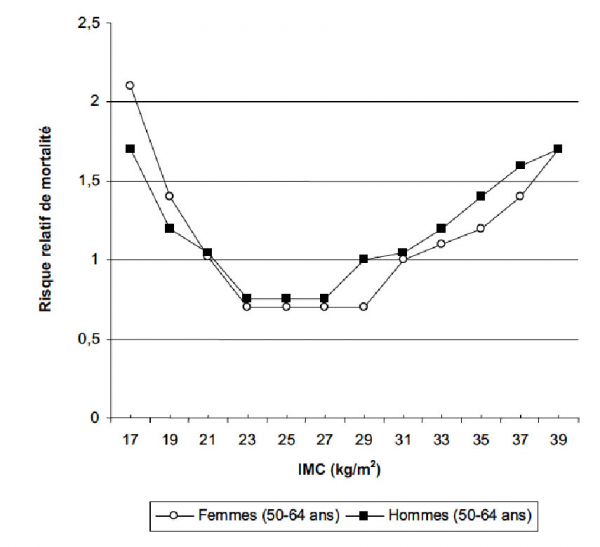
Zoom sur le lien entre poids et mortalité : une question d’équilibre
Historiquement, l’accroissement de l’IMC est allé de paire avec l’amélioration de la santé des populations. Robert Fogel montre par exemple que la chute de la mortalité entre 1705 et 1867 est corrélée avec l’élévation de la taille et du poids des français, qui durant cette période ont vu leur indice de masse corporelle passé de 18 à 23 tandis que le risque de mortalité était divisé par 2. (Fogel, 2004) Aujourd’hui encore, le risque de mortalité chez les 50-64 ans est par exemple deux fois plus élevé chez les personnes en sous-poids – celles ayant un Indice de Masse Corporelle inférieur à 19. Ce risque est au contraire nettement en dessous de la moyenne pour les individus ayant un IMC considéré comme normal – entre 19 et 25. Enfin, il augmente nettement pour les personnes en surpoids et, surtout, pour les personnes obèses – c’est à dire ayant un IMC supérieur à 30. La proportion de personnes appartenant à ces différentes catégories est donc un élément déterminant dans la mortalité et l’espérance de vie d’une population. (ref graph. : Waaler, cité par Deaton, 2006) …Mais c’est plus encore la probabilité de développer certaines maladies chroniques invalidantes qui augmente de manière drastique au-delà d’un certain niveau d’IMC.
…mais plus encore sur la santé et l’invalidité
Toutefois, ces chiffres de morbidité ne révèlent qu’une partie du problème car, comme le rappelle l’OCDE, « de plus en plus de travaux montrent que l’impact de l’obésité est beaucoup plus net en termes d’invalidité qu’en termes de mortalité. Les personnes obèses non seulement vivent moins longtemps que leurs homologues de poids normal, mais elles sont aussi touchées plus tôt dans leur vie par des maladies chroniques et elles vivent plus longtemps avec ces maladies et avec une incapacité » (Sassi, 2010).
En effet, « un IMC élevé est un important facteur de risque de maladies chroniques comme : les maladies cardiovasculaires (…), le diabète, les troubles musculo-squelettiques, les maladies dégénérativse des articulations, (…) ou encore certains cancers (de l’endomètre, du sein et du côlon) » (OMS, 2015).
Pour certaines de ces maladies chroniques, les risques sont accrus de manière phénoménale : par exemple, dans une synthèse des études entre santé et obésité,
l’OCDE (Sassi, 2010) rappelle que « les personnes souffrant d’une obésité sévère ont un risque de développer un diabète de type 2 60 fois supérieur à celui que présentent les personnes se situant à l’autre extrême du spectre du poids ». Enfin, l’obésité entraîne de nombreux effets indirects sur la vie privée et professionnelle (difficulté d’insertion professionnelle, moindre productivité, salaires moins élevés, etc.).
Mais aussi de nombreux effets indirects
Là encore, les maladies susmentionnées ne représentent que la partie la plus évidente des méfaits de l’obésité et du surpoids. Aux maladies physiologiques, s’ajoutent d’autres souffrances, notamment psychiques, qui sont elles-mêmes pour partie liées aux difficultés d’intégration sociale : de nombreuses études montrent par exemple que l’obésité a des effets sur la vie affective (Clavreul, 2010), mais aussi sur la vie professionnelle, puisque « les personnes obèses ont une moindre probabilité de faire partie de la population active et d’avoir un emploi », et elles « ont généralement des salaires inférieurs à ceux des personnes de poids normal. Les travaux de recherche ont mis en évidence des écarts de salaire associés à l’obésité pouvant atteindre 18 %. » Cette discrimination serait en partie due au fait que « les personnes obèses ont généralement un plus grand nombre de journées d’absence et une moindre productivité au travail et elles sont plus souvent bénéficiaires de prestations d’incapacité de travail » (OCDE, 2010).
Peut-on mesurer le coût de l’obésité ?
L’obésité a donc un coût pour la société. Ce dernier est composé des coûts directs : essentiellement ceux liés aux soins…
Accroissement des risques de maladie chronique, perte de productivité, dépendance accrue aux prestations sociales : ces différents éléments supposent non seulement un coût pour les individus, mais aussi pour la société C’est ainsi qu’une étude du cabinet de conseil McKinsey connut un certain écho médiatique en 2014, en estimant le coût mondial de l’obésité à près de 2.000 milliards de dollars annuels – soit presque autant que le coût du tabagisme, et beaucoup plus que l’alcoolisme (McKinsey Global Institute, 2014). Mais que cachent exactement ces chiffres ?
Mesurer les coûts directs…
Avant tout, les différentes études portant sur le coût de l’obésité prennent en compte les dépenses en termes de soins. Aux Etats-Unis, par exemple, les dépenses de santé des personnes obèses sont supérieures d’environ 40% à celle des personnes de poids normal (Finkelstein et coll., 2005). La majorité de ces coûts est liée au traitement des maladies chroniques comme le diabète. L’exercice consiste donc à estimer les dépenses qui seraient évitées en l’absence d’obésité parmi la population. Au total, ces coûts directs réactualisés s’élèvent pour 2008 à 147 milliards de dollars par an, soit environ 10% du total des dépenses de santé du pays – dont à peu près 68 milliards sont pris en charge par les systèmes de sécurité sociale.
…et coûts indirects
Si l’évaluation des coûts directs est relativement aisée, il n’en va pas de même des coûts indirects, beaucoup plus nombreux et diffus. La baisse de productivité et l’absentéisme au travail sont des exemples typiques de coûts indirects, qui reposent essentiellement sur les employeurs. Une étude menée aux USA estime que la baisse de productivité a un coût de 506 dollars par an et par travailleur obèse (Gates et coll., 2008). Toujours aux Etats-Unis, une autre étude estime le coût total de l’absentéisme à 4,3 milliards de dollars par an (Cawley et coll., 2007). Les indemnités versées pour arrêt maladie sont quant à elles 10 fois plus élevées chez les travailleurs obèses. Et de nombreux coûts indirects peuvent encore être mentionnés, dont certains s’avèrent assez surprenants. Par exemple, le nombre d’obèses sévères (IMC > 40) et de super-obèses (IMC > 50) a été multiplié par quatre entre 1986 et 2000 aux USA, générant des effets inattendus. Dans le seul secteur de la santé, les équipements doivent être adaptés : la prise en charge des patients de plus 200 kg nécessite au minimum la présence de deux urgentistes et suppose une ambulance spécifique dont le coût avoisine les 70.000 $. Plus surprenant encore, la moitié des urgentistes aux USA admet avoir déjà souffert de blessures du dos durant leur travail, dont la majorité serait due au poids élevé de certains patients… (The State of Obesity, 2015b). Le coût total de l’obésité fait toutefois l’objet de polémiques. Le consensus actuel consiste donc à ne pas tout miser sur cet argument.
Jusqu’où pousser la monétarisation ?
Là encore, la question de l’évaluation monétaire fait débat. Ainsi, poussant la logique du « coût réel » jusqu’au bout, certains auteurs ont pu montrer que les dépenses liées à l’obésité devaient être relativisés par le fait qu’elles génèrent également certaines économies… dont la plus évidente tient au fait que les obèses meurent en moyenne plus tôt ! En prenant en compte le cycle de vie des personnes, une étude controversée menée aux Pays-Bas est ainsi parvenue à la conclusion qu’une personne obèse, sur toute la durée de sa vie, occasionnera 13 % de dépenses de santé en moins qu’une personne de poids normal… Ce qui ne manque évidemment pas d’alimenter la polémique. On comprend mieux dès lors pourquoi les auteurs d’un rapport de l’OCDE sur « l’obésité et l’économie de la prévention » (Sassi, 2010) affirment dès l’introduction de l’ouvrage que l’économie ne doit pas être le seul facteur à prendre en compte lorsqu’il s’agit de la santé !
De la mesure à l’action : la difficulté d’identifier les « forces motrices »
Chiffres à l’appui, l’obésité et le surpoids sont donc aujourd’hui unanimement reconnus comme des problèmes de santé majeurs, du fait de leurs très nombreuses conséquences directes et indirectes sur la société. Lutter contre l’obésité aurait donc des effets bénéfiques multiples. Pour autant, cette lutte est rendue difficile par la diversité des facteurs qui causent la généralisation de l’obésité.
Zoom sur les principales causes de l’obésité et du surpoids : identifier les forces motrices
Le surpoids traduit un déséquilibre entre l’ingestion et la dépense de calories d’un organisme. Pour expliquer l’accroissement considérable du taux de personnes victimes de surpoids et d’obésité, deux types d’explication sont donc possibles : soit trop de calories sont ingérées… soit les individus n’en dépensent pas assez ! En réalité, les deux phénomènes se conjuguent et trouvent eux-mêmes leurs racines dans une multitude d’évolutions de la société moderne : causes à la fois comportementales et environnementales (Branca et al., 2007, cités par Sassi, 2010).
Trop de (mauvaises) calories
Du côté de l’offre, les cinquante dernières années sont caractérisées par un accroissement considérable de la productivité agroalimentaire, qui se traduit notamment par une baisse considérable des prix pour un certain nombre de produits. L’OCDE remarque par exemple que, « aux États-Unis, la baisse des prix relatifs des aliments explique jusqu’à 40 % de l’augmentation de l’IMC sur la période comprise entre 1976 et 1994, selon certaines estimations. La commodité, jointe à cette baisse des prix, a également joué un rôle majeur, la multiplication et la concentration des établissements de restauration rapide, par exemple, étant désignées dans plusieurs études comme l’un des facteurs contribuant à l’obésité. Le recours à des techniques de marketing de plus en plus sophistiquées (…) a probablement aussi contribué à l’épidémie d’obésité » (Sassi, 2010). Ainsi, un adulte américain consommait en moyenne 300 calories de plus en 2002 qu’en 1985, ce dont témoigne par exemple un accroissement considérable des parts offertes aussi bien dans les restaurants que dans les plats préparés : la plupart des plats populaires ont ainsi vu leurs portions servies accrues de 50 à plus de 150% (Trust for America’s Health, 2009). Et sans surprise, la progression est particulièrement forte parmi les produits gras et sucrés.
Pas assez d’activités physiques
Du côté des dépenses, le manque d’activité est évidemment pointé du doigt. Mais elle relève de phénomènes complexes. D’un côté, « l’urbanisme, la conception de l’environnement bâti et la réglementation du trafic sont susceptibles de décourager les modes de déplacement actifs (marche et vélo par exemple) au profit de modes de transport passifs (dans un véhicule). Récemment, des travaux de recherche ont été consacrés en particulier à la contribution de l’étalement des villes à la diffusion de l’obésité (par exemple, Plantinga et Bernell, 2005) ». D’un autre côté, l’activité physique au travail s’est considérablement réduite du fait de la mécanisation des tâches de production dans les secteurs primaires et secondaires, mais aussi l’accroissement de la tertiarisation, caractérisée très souvent par des postes de travail sédentaires (Lakdawalla et Philipson, 2002) (extraits et références cités par Sassi, 2010)
La lutte contre l’obésité est toutefois rendue difficile du fait de la pluralité des causes.
Cette multiplicité de facteurs explicatifs rend particulièrement difficile les arbitrages. Car aucune action seule peut suffire à inverser la tendance, et tous les acteurs mobilisés aujourd’hui autour de cette problématique semblent s’accorder sur la nécessité d’avoir une approche globale et systémique. Les actions proposées sont en général de plusieurs types : actions de communication et d’information (campagnes de sensibilisation, éducation, coaching, labellisation des produits, etc.) ; actions volontaires (engagement de la part des industriels de l’agroalimentaire à réduire les portions, le taux de gras ou de sucre, ou encore action de la part des acteurs publics en faveur des modes de déplacement alternatifs, etc.) ; actions de régulation (mise en œuvre de réglementations sur la publicité, les taux de sucre ou de gras dans les aliments, etc.) et enfin, actions de restriction/interdiction (mise en œuvre de taxes sur le gras ou le sucre, interdictions diverses comme l’accès aux sodas ou produits gras et sucrés dans les enceintes scolaires par ex.).
Sans compter que les mesures les plus efficaces ne sont pas toujours les plus faciles à prendre.
Entre efficacité…
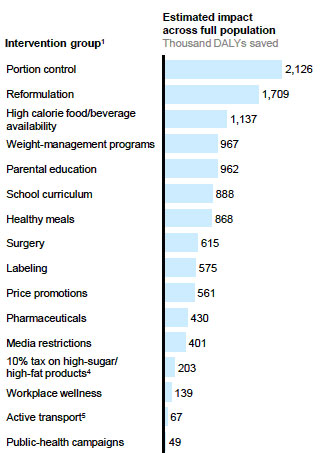
Bien entendu, toutes ces actions n’ont pas la même efficacité. Une étude menée en Grande-Bretagne en 2014 a ainsi essayé de mesurer les bénéfices attendus de différentes mesures – en termes d’économies, mais aussi et surtout en termes d’effets sur la santé. Sur ce dernier critère, il semble que ce soit bel et bien du côté de « l’offre de calories » qu’il faille prioritairement agir : les bénéfices les plus importants seraient ainsi obtenus en réduisant les portions proposées, en modifiant le contenu et en rendant plus difficile l’accès à la « malbouffe ». Au contraire, les actions de communication de type « campagne officielle », ou encore les actions en faveur des modes de transport doux sont jugées peu efficaces. (McKinsey Global Institute, 2014).
…et acceptabilité
Toutefois, il semble bien que les actions les plus faciles à engager, comme les campagnes de communication, sont souvent les moins pertinentes…. tandis que les plus efficaces nécessitent au contraire un engagement plus marqué. L’OCDE note par exemple que « les pouvoirs publics hésitent davantage à recourir aux leviers de la réglementation et aux mesures financières en raison de la complexité du processus réglementaire, des coûts d’application que celui-ci induit et du risque de susciter une confrontation avec les industries clés. » (Sassi, 2010). Là encore, le passage de l’évaluation à l’action n’est pas toujours des plus aisés.
Zoom sur les taxes sur les produits gras et sucrés : entre efficacité et efficience, l’évaluation au cœur des débats
Les taxes sur les produits gras et/ou sucrés ont fait l’objet de nombreuses discussions au cours de la dernière décennie. Le principe des ces taxes dites « pigouviennes » a le mérite d’être simple et d’avoir été testé sur d’autres produits ou substances, comme le tabac ou le carbone. C’est donc sur ce modèle qu’a été introduite en 2011 au Danemark une taxe sur les produits gras (dite fat tax), faisant suite à celle sur les boissons sucrées mise en œuvre dès les années 1930 dans ce pays. Une telle taxe soda a également été mise en oeuvre en France ou encore au Mexique, et elle a été proposée dans plusieurs villes des Etats-Unis au tournant des années 2010 (New-York et Berkeley notamment).
Une taxe efficace…
Certains économistes spécialistes du coût de l’obésité, comme par exemple Erik Finkelstein, sont persuadés que ces taxes sont un levier efficace pour infléchir les comportements. Elles présenteraient l’avantage d’avoir des effets systémiques assez marqués, parmi lesquels une augmentation du coût provoquant un effet dissuasif (pour réduire la consommation), mais aussi une entrée d’argent supplémentaire pour les acteurs publics (chargés de faire face aux coûts induits de l’obésité). (Reinberg, 2009) L’évaluation de la taxe sur les sodas mise en œuvre au Mexique le confirme, puisque l’augmentation du prix de vente de 10% a généré dès la première année une réduction de consommation de 6%, puis de 12% au début de la seconde année (Wade, 2015).
…mais pas efficiente ?
Mais ces taxes ont également de nombreux détracteurs, qui pointent du doigt par exemple le fait que les pauvres sont prioritairement affectés par ces taxes – ce qui s’est vérifié au Mexique. Mais ce sont davantage les arguments en termes d’efficience qui sont mis en avant par les opposants : même si elle s’avérait efficace, la taxe serait trop coûteuse sur le plan de sa mise en œuvre… et surtout, en termes de coûts économiques induits. Ce dernier argument est particulièrement mis en avant par les industriels, qui font valoir les menaces sur l’économie et l’emploi : par exemple, en France, au lendemain de l’annonce du vote de la taxe soda, le groupe Coca-Cola n’hésita pas à annoncer la suppression d’un investissement de 17 millions d’euros dans une usine des Bouches-du-Rhône (Laurent, 2011).
Au Danemark, ces salves ont fini par faire plier le gouvernement qui, en 2012, a non seulement abandonné la très récente taxe sur le gras, mais aussi son ancienne taxe soda. Un abandon dont le Figaro n’a pas manqué de se faire l’écho à l’époque, expliquant que « la taxe sur le gras a très lourdement impacté le portefeuille des consommateurs : le prix du beurre ou de l'huile a grimpé de 9% dès la mise en place de la taxe. Les producteurs et distributeurs de produits alimentaires, eux aussi, ont souffert. En plus d'être asphyxiés par les lourdeurs et les coûts administratifs liés à la fat-tax, leurs marges ont fondu alors que les Danois ont soit choisi de se tourner vers des produits bas de gamme pour compenser l'effet prix, soit décidé de se fournir aux frontières, en Allemagne notamment. » (Rabreau, 2012).
Au final, les taxes sur le gras et le sucre sont peut-être efficaces… mais sur le plan politique et économique, elles sont souvent jugées trop coûteuses !